Łuszczyca to choroba, wokół której krąży wiele fałszywych i krzywdzących mitów. Dzięki nauce i działalności wielu edukatorów powoli udaje się ją odczarowywać i tym samym zmniejszać lęk społeczeństwa i samych chorych. Schorzenie to dotyka ok. 2-4% populacji. Przez wiele lat błędnie kojarzone było jedynie z nadmiernym namnażaniem komórek oraz charakterystyczną łuską na zmienionej chorobowo skórze. Dziś za jego istotę uważa się zaburzenie układu odpornościowego, na który wpływ ma m.in. mikroflora jelitowa.
Łuszczyca - choroba o podłożu zapalnym i autoimmunologicznym
W patogenezie łuszczycy znajdziemy 2 rodzaje nieprawidłowych odpowiedzi immunologicznych: autoimmunologiczne i zapalne. Zależności między nimi decydują o wystąpieniu określonej postaci choroby. Przykładem jest:
- łuszczyca plackowata z przewagą odpowiedzi autoimmunologicznej,
- łuszczyca krostkowa z dominacją odpowiedzi zapalnej immunologicznej.
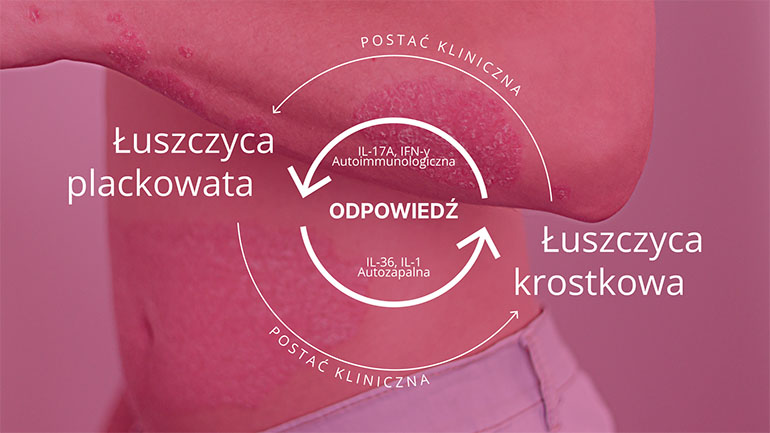
W przypadku łuszczycy te dwa procesy często ze sobą współistnieją i mogą oddziaływać na siebie. Stany zapalne mogą stanowić zmienną mieszaninę odpowiedzi autoimmunologicznych i zapalnych.
Wspieranie szlaków przeciwzapalnych, regulujących
W kontrze do tych procesów działają limfocyty T (Treg), które pełnią funkcję immunosupresyjną i regulacyjną. Hamują nadmierną reakcją immunologiczną na różnorodne antygeny: własne, pochodzące z bakterii komensalnych czy alergeny środowiskowe. Mają ogromne znaczenie w chorobach zapalnych i autoimmunologicznych. Istotne dla ich aktywności są m.in.:
- krótkołańcuchowe kwasy tłuszczowe, np. maślan (rola mikrobioty jelitowej)
- wit. C
- wit. D.
Mikrobiom jelitowy a łuszczyca
Jak pokazuje nauka, mikrobiota jelitowa odgrywa kluczową rolę dla układu immunologicznego. Wpływa na różnicowanie wspomnianych limfocytów T i właściwą odpowiedź na bodźce immunologiczne, a właśnie te procesy stanowią element patogenezy łuszczycy. Zgłębianie zagadnień dotyczących zdrowia jelit i mikroorganizmów staje się dziś szczególnym obszarem zainteresowań w przypadku chorób autoimmunologicznych, takich jak łuszczyca.
Zaburzona bariera jelitowa u chorych z łuszczycą
Fundamentem zdrowia jelit jest szczelna bariera jelitowa. Naruszenie jej powoduje translokację bakterii i ich metabolitów. Wpływa to niekorzystnie na pracę układów odpornościowego i pokarmowego. Tego rodzaju problem przesiąkliwości bariery jelitowej niestety często dotyczy właśnie pacjentów z łuszczycą.
Dysbioza jelitowa w łuszczycy
Badania pokazują wiele zaburzeń mikrobiomu u osób cierpiących na łuszczycę. Stwierdza się związek między zwiększoną kolonizacją skóry i jelit przez patogenne mikroorganizmy, co wiąże się z nasileniem objawów łuszczycy. Obserwuje się także obniżenie populacji niektórych bakterii komensalnych np. Bacteroides, które naturalnie bytują w naszych jelitach. Stanowią one bardzo ważną grupę bakterii odpowiedzialnych za wytwarzanie krótkołańcuchowych kwasów tłuszczowych (SCFA), które pośrednio wpływają na limfocyty regulatorowe, hamujące nadmierne reakcje układu odpornościowego w łuszczycy.
Mikrobiom jelitowy w nieswoistych zapalnych chorobach jelit (IBD) i łuszczycy – wspólne cechy
Zauważa się, że zmiany w mikrobiomie jelitowym u pacjentów z łuszczycą są zbliżone do tych obserwowanych u pacjentów z innymi chorobami, np. zapalnymi jelit. W przypadku obu zauważa się:
- obniżone poziomy: F.prausnitzii , Bifidobacterium spp., Lactobacillus spp., Parabacteroides i Coprobacillus
- podwyższoną liczebność: Salmonella spp., Campylobacter spp., Helicobacter spp., Escherichia coli, Alcaligenes spp. i Mycobacterium spp.
Faecalibacterium prausnitzii – bakteria zdrowia
F. prausnitzii to bakteria świadcząca o zdrowiu jelit. Jest jednym z głównych producentów maślanu – krótkołańcuchowego kwasu tłuszczowego, który pośrednio bierze udział w regulowaniu pracy układu odpornościowego. Spadek jej liczebności może zatem wywierać skutki ogólnoustrojowe i wpływać nie tylko na jelita, ale także na skórę i stawy objęte procesem zapalnym.
Póki co nie jest możliwe dostarczenie jej z zewnątrz, np. poprzez suplementację. Natomiast codzienne spożywanie celowanych prebiotyków i probiotyków wspiera jej rozwój w naszych jelitach.
Wpływ grzybów Candida na łuszczycę
Poza bakteriami w skład mikrobiomu jelitowego wchodzą również grzyby. Gatunki Candida są częścią fizjologicznej mikrobioty człowieka i kolonizują błony śluzowe przewodu pokarmowego. Natomiast ich przerost jest niekorzystny dla organizmu człowieka. Częstość występowania tego rodzaju problemu jest wyższa u pacjentów z łuszczycą. Zauważa się ponadto większe ryzyko przerostu Candidy w trakcie leczenia biologicznego łuszczycy.
Rola probiotyków i prebiotyków łuszczycy
Jelita pacjentów z łuszczycą zdecydowanie potrzebują uwagi i szczególnej opieki. Jak pokazują badania, mikrobiota jelitowa w tej grupie chorych charakteryzuje się obniżoną różnorodnością, a także przerostami bakteryjnymi czy grzybiczymi. Celowana probiotykoterapia i prebiotykoterapia może wspierać terapie tego rodzaju zaburzeń i tym samym wpływać na lepsze funkcjonowanie układu odpornościowego, od którego zależy nasilenie objawów łuszczycy.
Potencjalne działanie bakterii probiotycznych:
- zmniejszenie zmian łuszczycowych i wskaźników ich nasilenia,
- hamowanie markerów zapalenia łuszczycy,
- regulacja komórek odpornościowych,
- modulowanie składu mikroflory i wsparcie bariery jelitowej.
W kale chorych na łuszczycę zauważa się również niskie poziomy krótkołańcuchowych kwasów tłuszczowych (SCFA), tak istotnych dla bariery jelitowej i układu odpornościowego. Warto zaznaczyć, że za produkcję SCFA odpowiadają bakterie jelitowe fermentujące prebiotyki (np. FOS, GOS, częściowo hydrolizowana guma guar), dlatego tak ważne jest codzienne spożywanie ich w diecie.
Jak w praktyce wesprzeć mikrobiotę jelitową i odporność w łuszczycy?
Istotnym czynnikiem wpływającym na terapię i nasilenie łuszczycy jest styl życia. Fundamentalne znaczenie ma sen, aktywność fizyczna i dieta. W łuszczycy zaleca się stosowanie diety przeciwzapalnej (wspierającej również nasz mikrobiom jelitowy) bogatej m.in. w:
- polifenole (owoce jagodowe, ekstrakty owocowo-warzywne),
- kwasy omega -3,
- witaminę D,
- prebiotyki min. 5 g (fruktooligosacharydy, galaktooligosachardydy, częściowo hydrolizowana guma guar).
Uzupełnieniem i kluczowym wsparciem postępowania żywieniowego jest celowana probiotykoterapia. Warto sięgać po przebadane preparaty probiotyczne, np. redukujące przerosty bakteryjne czy grzybiczne, wspierające szczelność bariery jelitowej i, co najważniejsze, wpływające na pracę układu odpornościowego – tak istotnego dla pacjentów z łuszczycą.
Chcesz wiedzieć więcej?Zaprenumeruj lub wykup dostępONLINE
LNE kupisz również w Empiku i salonach prasowych
SPRAWDŹ